Ahli medis artikel
Publikasi baru
Restenosis
Terakhir ditinjau: 04.07.2025

Semua konten iLive ditinjau secara medis atau diperiksa fakta untuk memastikan akurasi faktual sebanyak mungkin.
Kami memiliki panduan sumber yang ketat dan hanya menautkan ke situs media terkemuka, lembaga penelitian akademik, dan, jika mungkin, studi yang ditinjau secara medis oleh rekan sejawat. Perhatikan bahwa angka dalam tanda kurung ([1], [2], dll.) Adalah tautan yang dapat diklik untuk studi ini.
Jika Anda merasa salah satu konten kami tidak akurat, ketinggalan zaman, atau dipertanyakan, pilih dan tekan Ctrl + Enter.
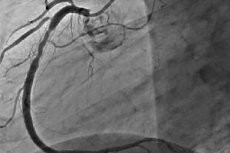
Restenosis adalah perkembangan penyempitan berulang sebesar 50% atau lebih di lokasi intervensi koroner perkutan. Restenosis biasanya disertai dengan angina berulang, yang sering kali memerlukan intervensi berulang. Seiring dengan perkembangan PCI, insiden restenosis telah menurun, dan sifatnya juga telah berubah.
Restenosis setelah angioplasti koroner balon transluminal (TBCA)
Setelah TBCA, tingkat restenosis dalam 6 bulan pertama adalah 30-40%. Mekanisme utama perkembangannya adalah remodeling negatif lokal pembuluh darah, yang pada dasarnya adalah kolaps elastis lumen arteri, yang diperluas oleh balon selama prosedur. Pembentukan trombus lokal dan pertumbuhan neointimal juga memainkan peran relatif. Ada faktor risiko klinis (diabetes melitus tipe 2, sindrom koroner akut (ACS), riwayat restenosis), angiografi (lesi LAD, diameter pembuluh darah kecil, oklusi total kronis (CTO), lesi panjang, cangkok bypass vena yang mengalami degenerasi) dan prosedural (stenosis residual besar, peningkatan kecil pada diameter pembuluh darah sebagai akibat dari inflasi balon) untuk restenosis setelah TBCA. Dalam kasus restenosis, intervensi berulang biasanya dilakukan. Keberhasilan TBCA berulang di lokasi restenosis sebanding dengan prosedur pertama. Namun, dengan setiap TBCA berikutnya untuk restenosis, risiko restenosis berulang meningkat secara signifikan. Setelah percobaan ke-3, mencapai 50-53%. Selain itu, dengan setiap pengulangan TBCA, restenosis yang berkembang lebih jelas daripada yang pertama. Faktor risiko restenosis setelah TBCA kedua untuk restenosis adalah munculnya restenosis pertama lebih awal (60-90 hari setelah prosedur), kerusakan LAD, kerusakan multivessel, diabetes melitus tipe 2, hipertensi arteri, angina tidak stabil, dan beberapa inflasi balon selama prosedur pertama. Mengingat frekuensi restenosis yang tinggi dan mekanisme perkembangannya, stent koroner diperkenalkan ke dalam praktik klinis, yang secara teoritis seharusnya menghilangkan remodeling pembuluh darah negatif setelah TBCA.
Studi pertama yang menunjukkan kemanjuran pemasangan stent adalah studi STRESS dan BENESTENT yang diterbitkan pada tahun 1993. BENESTENT mencakup 516 pasien dengan stenosis yang baru didiagnosis pada arteri koroner dengan diameter lebih besar dari 3 mm, yang diacak menjadi dua kelompok: TBCA konvensional (n = 257) dan TBCA dengan pemasangan stent (n = 259). Setelah 3 tahun, tingkat restenosis selama angiografi adalah 32% pada kelompok TBCA konvensional dan 22% pada kelompok pemasangan stent. Pengurangan relatif dalam tingkat restenosis adalah 31% (p < 0,01). Kelompok pemasangan stent juga memiliki kebutuhan yang lebih rendah untuk revaskularisasi miokard berulang (10 vs. 20,6% pada kelompok TBCA konvensional; p < 0,01), yang dikaitkan dengan tingkat kekambuhan angina yang lebih rendah pada kelompok pemasangan stent.
Menurut studi STRESS (n = 407), tingkat restenosis juga lebih rendah pada kelompok pemasangan stent (n ~ 205) dibandingkan pada kelompok PTCA konvensional (n = 202) - 31,6 vs. 42,1% (p < 0,01). Keuntungan menggunakan stent daripada angioplasti konvensional jika terjadi restenosis pada lokasi PTCA ditunjukkan dalam studi REST, di mana 383 pasien dengan restenosis diacak untuk pemasangan stent atau angioplasti koroner transluminal perkutan berulang. Restenosis berulang yang terdeteksi secara angiografi adalah 18% lebih rendah pada kelompok pemasangan stent (18 vs. 5,32%; p < 0,03). Revaskularisasi miokard berulang, yang merupakan indikator restenosis yang signifikan secara klinis, juga diperlukan secara signifikan lebih jarang pada kelompok pasien yang menjalani pemasangan stent (10 vs 27%; p < 0,001). Dengan demikian, hasil yang lebih baik dengan penggunaan stenting terbukti tidak hanya pada arteri asli, tetapi juga dalam kasus intervensi untuk restenosis yang berkembang setelah TBCA.
Restenosis setelah implantasi stent telanjang (BSI)
Meskipun stent koroner yang tidak tertutup telah mengurangi kejadian restenosis hingga 30-40% dibandingkan dengan TBCA, 17-32% pasien mengalami restenosis in-stent bahkan setelah pemasangan stent, yang memerlukan revaskularisasi ulang. Mekanisme perkembangan stenosis in-stent (ISS) berbeda dari yang terjadi pada TBCA. Setelah pemasangan stent, kontribusi utama terhadap restenosis adalah pembentukan neointima, bukan remodeling negatif, seperti pada TBCA, yang hampir tidak ada di lokasi pemasangan stent. Neointima terbentuk melalui migrasi dan proliferasi sel otot polos yang menghasilkan matriks ekstraseluler, yang bersama dengan sel-sel membentuk neointima. Selain itu, persistensi trombus di lokasi pemasangan stent juga penting pada pasien diabetes.
Klasifikasi utama stenosis in-stent (ISS) adalah klasifikasi yang diusulkan oleh Mehrаran, yang mencakup empat tipe tergantung pada luas dan tingkat keparahan lesi: ISS tipe I - lokal (panjang < 10 mm), tipe II - difus (panjang > 10 mm), tipe III - proliferatif (> 10 mm dan meluas ke luar stent) dan tipe IV - ISS yang menyebabkan oklusi. Tipe pertama dibagi menjadi beberapa subtipe tergantung pada lokasi di dalam stent: 1a - di tikungan atau di antara stent, 1b - marginal, 1c - di dalam stent, 1d - multifokal.
Faktor risiko untuk perkembangan VRS adalah intervensi pada cangkok bypass vena, oklusi kronis, lesi ostial, diameter pembuluh darah kecil, adanya stenosis residual, pemasangan stent untuk VRS, diameter pembuluh darah pascaprosedur kecil, lesi LAD, panjang stent yang panjang, adanya diabetes, implantasi beberapa stent dalam satu lesi. Ada indikasi pengaruh faktor genetik, khususnya polimorfisme gen glikoprotein IIIa dan mutasi gen metilenatetrahidrofolat reduktase - gen yang mengkode interleukin-1. Dalam kasus perkembangan restenosis stent marginal, faktor risiko utamanya adalah lesi aterosklerotik yang jelas di segmen yang dipasang stent.
Restenosis terjadi terutama selama 6-8 bulan pertama setelah intervensi koroner perkutan. Sebagian besar pasien mengalami gejala klinis pada waktu yang hampir bersamaan. VRS biasanya dimanifestasikan oleh angina berulang. Angina tidak stabil terjadi lebih jarang (11-41% kasus). AMI berkembang pada 1-6% pasien. Dengan demikian, penyebab angina yang paling umum selama periode 1-6 bulan setelah pemasangan stent adalah perkembangan VRS, yang, sebagai aturan, memerlukan revaskularisasi berulang. Ada beberapa metode untuk mengobati VRS. TBCA konvensional dapat dilakukan, yang mengarah pada perluasan stent lebih lanjut (kontribusi 56% terhadap peningkatan akhir diameter pembuluh darah) dan mendorong neointima melalui sel-sel stent (kontribusi 44% terhadap peningkatan akhir diameter). Namun, restenosis residual diamati dalam sebagian besar kasus di lokasi intervensi (rata-rata 18%). Selain itu, setelah TBCA, revaskularisasi ulang diperlukan pada 11% kasus, lebih sering pada pasien dengan penyakit multivessel, LVEF rendah, dalam kasus intervensi cangkok bypass vena atau terjadinya VRS pertama lebih awal. Risiko terjadinya VRS berulang setelah TBCA juga bergantung pada jenis lesi dan berkisar antara 10% dalam kasus restenosis lokal hingga 80% dalam kasus oklusi intra-stent. Implantasi LES di lokasi VRS tidak mengurangi risiko kekambuhannya dibandingkan dengan TBCA saja.
Metode kedua untuk mengobati VRS adalah brakiterapi, yang melibatkan pemasukan sumber radioaktif ke dalam lumen arteri koroner, mencegah proliferasi sel otot polos dan, dengan demikian, mengurangi risiko restenosis. Akan tetapi, tingginya biaya peralatan, kompleksitas teknis prosedur, dan meningkatnya insiden trombosis stent lanjut (LT) telah hampir sepenuhnya menyingkirkan brakiterapi dari penggunaan klinis.
Momen revolusioner dalam pengobatan VRS adalah diperkenalkannya stent pelepas obat. Dibandingkan dengan LES pada arteri asli, stent ini mengurangi risiko VRS hingga 70-80%. Data pertama tentang efektivitas DES pada pasien dengan VRS yang sudah berkembang diperoleh dalam registri pasien TAXUS III, di mana, ketika menggunakan SPG1 pada pasien tersebut, frekuensi kekambuhan VRS hanya 16% setelah 6 bulan, yang lebih rendah daripada dalam penelitian yang disebutkan sebelumnya dengan TBCA. Dalam registri TRUE, yang mencakup pasien setelah implantasi SES untuk restenosis LES, setelah 9 bulan, revaskularisasi ulang diperlukan pada kurang dari 5% pasien, terutama dengan diabetes melitus dan ACS. Studi TROPICAL membandingkan frekuensi restenosis berulang pada pasien setelah implantasi DES di lokasi restenosis dengan data studi GAMMA I dan GAMMA II, di mana brakiterapi digunakan sebagai metode pengobatan. Setelah 6 bulan, insiden restenosis berulang secara signifikan lebih rendah pada kelompok SPS (9,7 vs 40,3%; p < 0,0001). Penting untuk dicatat bahwa insiden trombosis stent dan infark miokard juga lebih rendah pada kelompok SPS (TS 0,6 vs 3,9%; p = 0,08; MI - 1,8 vs 9,4%; p = 0,004). Keuntungan SPS dibandingkan brakiterapi dikonfirmasi dalam studi SISR acak, di mana 384 pasien dengan VRS yang berkembang di NSC diacak ke kelompok implantasi brakiterapi atau SPS. Setelah 9 bulan, kebutuhan untuk revaskularisasi ulang lebih tinggi setelah brakiterapi (19,2%) dibandingkan pada kelompok implantasi SPS (8,5%), yang mencerminkan kekambuhan restenosis yang lebih sering. Setelah 3 tahun, keuntungan SPS dalam hal mengurangi kebutuhan revaskularisasi ulang akibat restenosis stent berulang tetap ada (19 vs 28,4%). Tidak ada perbedaan signifikan dalam kejadian trombosis antara kedua kelompok.
Faktor utama yang menyebabkan terjadinya VRS berulang pada pasien LES dalam kasus implantasi SPS adalah diameter pembuluh darah kecil (< 2,5 mm), restenosis tipe difus, dan adanya gagal ginjal kronis yang memerlukan hemodialisis. Dalam studi acak TAXUS VI ISR, SPS juga menunjukkan efisiensi tinggi dalam pengobatan VRS, mengurangi tingkat restenosis berulang hingga 54% dibandingkan dengan brakiterapi.
Uji coba acak yang membandingkan efikasi TBCA untuk implantasi VRS dan DES juga dilakukan. Dalam uji coba acak RIBS-II, setelah 9 bulan, restenosis berulang 72% lebih jarang terjadi setelah implantasi DES daripada setelah TBCA, yang mengurangi kebutuhan untuk revaskularisasi berulang dari 30 menjadi 11%. Uji coba ISAR DESIRE membandingkan efikasi TBCA untuk VRS dengan implantasi SPP atau SPS. Setelah 6 bulan, ternyata kedua DES lebih efektif dalam mencegah restenosis berulang daripada TBCA (insidennya adalah 44,6% dengan TBCA, 14,3% pada kelompok SPS, dan 21,7% pada kelompok SPS), yang mengurangi kebutuhan untuk revaskularisasi berulang. Dalam perbandingan langsung SPP dan SPS, ditemukan bahwa SPS mengurangi kebutuhan untuk revaskularisasi berulang secara signifikan lebih efektif daripada SPP (8 vs. 19%). Dengan demikian, implantasi DES mengurangi kejadian LES VRS berulang dibandingkan dengan TBCA dan brakiterapi, yang mengurangi jumlah PCI berulang dan karena itu menjadikan implantasinya sebagai prosedur pilihan pada pasien tersebut.
Restenosis setelah implantasi stent pelepas obat (DES)
Meskipun terjadi penurunan insiden stenosis in-stent sebesar 70-80% saat menggunakan DES dibandingkan dengan LES, mereka tidak dapat sepenuhnya menyingkirkan perkembangan konsekuensi iatrogenik dari pemasangan stent ini. Insiden keseluruhannya tetap rata-rata kurang dari 10%. Selain penurunan kuantitatif dalam insiden restenosis, mereka juga secara signifikan mengubah jenis restenosis yang terjadi. Jadi, setelah implantasi DES, restenosis biasanya fokal. Secara klinis, seperti dalam kasus LES, paling sering bermanifestasi sebagai kekambuhan angina stabil (77%), lebih jarang (8%) tidak bergejala. Dalam 5% kasus, bermanifestasi sebagai angina tidak stabil, dan pada 10%, gejala pertamanya adalah infark miokard non-gelombang Q. Faktor utama dalam perkembangan restenosis DES adalah diabetes melitus tipe 2, diameter pembuluh darah kecil, dan luasnya lesi. Tidak ada rekomendasi yang jelas untuk penanganan pasien tersebut. Pilihan alternatifnya adalah penanaman kembali DES (dengan tipe yang sama atau berbeda), TBCA, atau brakiterapi. Angka rata-rata restenosis ulang dengan DES kedua adalah 24%, dan angkanya sama baik jenis DES yang ditanamkan sama atau berbeda.


 [
[